Che cos’è la retinopatia diabetica?
La retinopatia diabetica è una delle principali complicanze vascolari di un malattia sempre più diffusa, il diabete mellito nelle due forme cliniche insulino-dipendente e non insulino-dipendente.
In Italia la prevalenza del diabete è del 4-4,5 %: due pazienti su tre, dopo 20 anni di malattia, presentano complicanze retiniche in stati di differente gravità. La retinopatia diabetica oggi costituisce una delle principali cause di ipovisione e cecità ed ha la massima prevalenza nei paesi industrializzati tanto che il diabete viene definito la ”malattia dei ricchi”.
Quali sono le cause e come evolve la retinopatia?
Essendo inesorabilmente progressiva è fondamentale attuare interventi sanitari di prevenzione e di diagnosi precoce.
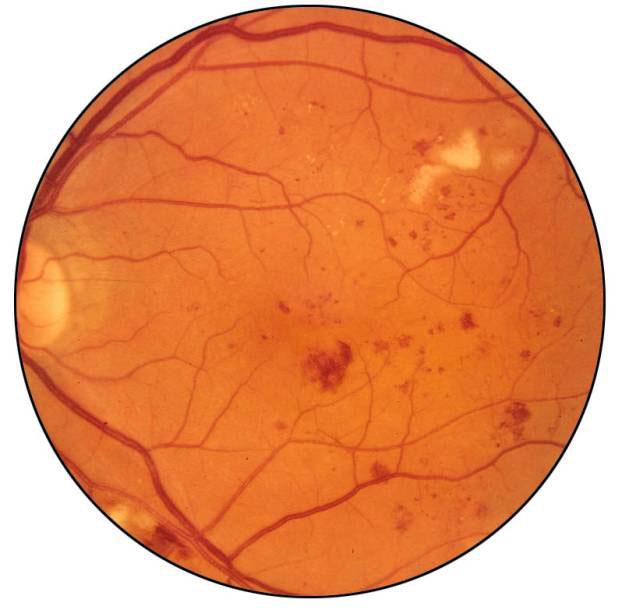
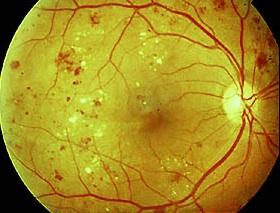
Il principale danno è un indebolimento delle pareti dei capillari retinici, indispensabili per l’apporto nutrizionale e di ossigeno, fino a creare sfiancamenti (aneurismi), travaso di essudati con emorragie più o meno estese, microinfarti ed ischemie con la formazione di neovasi patologici incontinenti (neovascolarizzazione retinica).
A questo stadio la retinopatia viene definita proliferante, la forma più grave con elevato rischio di cecità improvvisa per emorragia vitreale massiva.
Quali sono i fattori di rischio?
- la durata della malattia, che dopo 20 anni dalla diagnosi interessa oltre il 70% dei pazienti
- il compenso metabolico del diabete
- lo stile di vita
- fattori aggravanti come alcol, fumo, farmaci
- ipertensione arteriosa ed aterosclerosi
- nefropatie e dismetabolismi lipidici
Qual’è la sintomatologia?
E’ importante sapere che i sintomi oculari si manifestano solo quando la retinopatia diabetica ha raggiunto uno stadio avanzato e sono presenti danni irreversibili.
Il calo della vista da lontano e da vicino è lento e si accompagna a distorsioni delle immagini quando è interessata la regione maculare.
La perdita della visione, all’inizio monoculare, può essere anche improvvisa, a causa di possibili emorragie vitreali diffuse o trombosi delle vene principali retiniche.
Come si esegue la diagnosi?
Il soggetto diabetico deve sapere che l’efficacia della terapia a livello oculare è strettamente correlata alla precocità della diagnosi. L’esame del fondo oculare deve essere eseguito annualmente e sostituito da una visita oculistica completa ogni 6 mesi in presenza di retinopatia diabetica manifesta.
L’osservazione oftalmoscopica del fondo dell’occhio, a pupilla dilatata con farmaci midriatici instillati alcuni minuti prima dell’esame, consente di evidenziare i primi segni di retinopatia cioè i piccoli aneurismi vascolari (microaneurismi).
In base ai protocolli negli stadi successivi si effettuano ulteriori indagini strumentali:
- la fluorangiografia retinica che valuta l’integrità dell’albero vascolare retinico
- l’OCT (tomografia a coerenza ottica) che identifica con risoluzioni in micron eventuali lesioni anatomiche degli strati retinici e delle fibre del nervo ottico.
Come si cura la retinopatia diabetica?
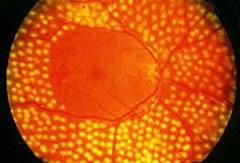
Dagli anni 70 ad oggi il trattamento foto coagulativo ha consentito a moltissimi diabetici di evitare la cecità e l’ipovisione.
Il raggio laser, messo a fuoco sulla retina ammalata, determina una coagulazione (”minibruciatura”) dei capillari patologici evitando le complicanze emorragiche ed il progredire dell’ischemia retinica.
Il paziente deve essere informato che il trattamento porta ad una limitazione del campo visivo, una possibile riduzione dell’acuità visiva, ma consente di bloccare la malattia evitando il rischio di complicanze molto più invalidanti.
La terapia chirurgica come la rimozione del vitreo e la sostituzione con sostanze tamponanti è indicata solamente nelle fasi più avanzate e gravi.
L’esperienza acquisita e tutta la letteratura internazionale confermano come nel diabetico la prevenzione delle complicanze oculari è più importante e molto più efficace delle moderne tecnologie chirurgiche,